
1、什么是先兆临产?
分娩发动之前,往往出现以下一些预示孕妇不久就要临产的症状,称为先兆临产。
1)不规律宫缩(假临产):分娩发动前,由于子宫肌层的敏感性增强,常出现不规律宫缩,子宫收缩的持续时间短,间歇时间长且不规则,宫缩强度不增强。一般夜间出现,白天消失。
2)见红:一般在临产前24-48小时内出现,宫颈内口附着的胎膜与子宫壁分离,毛细血管破裂而有少量出血,与宫颈管内的粘液相混合而排出称为见红,是分娩即将开始比较可靠的征象。如果阴道流血较多,超过月经量,应考虑是否有异常情况如前置胎盘、胎盘早剥等,应及时去急诊就诊。
3)胎儿下降感:由于胎先露下降进入骨盆入口,使宫底下降,孕妇自觉上腹部较前舒适,下降的先露部可压迫膀胱引起尿频。
2、什么是临产?
临产的定义是规律性宫缩伴随宫颈管缩短和宫口扩张。不伴有宫颈管变化的不规则宫缩,不是临产的标志。医生通过经阴道指检了解宫颈管的情况,判断是否临产。孕妇规律宫缩的时候出现明显的便意感,强烈提示宫口进行性扩张和胎先露部下降。一般初产妇的产程慢于经产妇,但产程的长短因人而异,如有临产的征兆,应及时急诊就诊。以下表格可帮助鉴别真假临产。
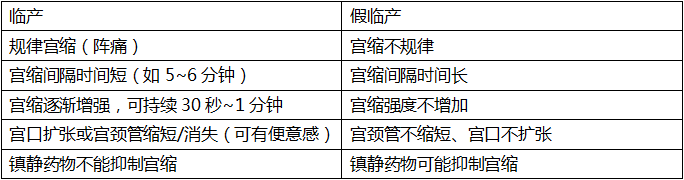
3、孕期何时需要产科急诊就诊?
1) 、孕37周前,如有阴道流血、阴道流液、宫缩频繁。
2) 、孕37周后,初产妇有规律宫缩,经产妇、疤痕子宫或者胎位异常者有不规律宫缩。
3) 、孕37周后,有阴道流液,或阴道流血量大于月经量。
4) 、孕28周后胎动异常者。
4、正常孕妇何时住院待产?
未临产的正常孕妇,无需入病房待产,确诊临产者,由急诊收住入待产室待产。关于生理妊娠的入院时机,各国、各地区并无统一标准。过早入院会增加不必要的住院,过晚入院可能会导致院外分娩,危及母儿健康。
一般来讲,足月初产妇有规律宫缩伴宫口扩张≥2.5cm,经产妇有规律宫缩,或胎膜已破者立即收住入待产室待产。
对于计划终止妊娠的孕妇,如疤痕子宫计划剖宫产的孕妇,由门诊产检医生评估住院时机,开具普通住院证。
5、住院分娩前应准备哪些物品?
生活日用品:日常洗漱用品、脸盆、毛巾等。
分娩时用品:产褥垫(一包)、便盆、腹带(拟剖宫产者)、婴儿尿不湿。
病历:包括本院产检病历及外院重要报告。
陪客:原则上,一名产妇只允许一名陪客,陪客最好是丈夫。
6、怀孕后何时建卡?
B超确诊早期怀孕后,一般在80天内去当地社区卫生服务中心建围产期保健手册(俗称建卡)。我院可提供NT检查、唐氏筛查、NIPT等产前筛查或产前诊断,但孕妇仍需要至当地社区卫生服务中心建卡。
孕20周后,建议孕妇转至拟分娩的医院进行后续产检,俗成“建大卡”。孕中期初次产科就诊时,应携带外院各项检查报告,并由产检医生开具下次产检检查项目。正常孕妇初次就诊无需空腹,正常饮食即可。
7、正常孕妇的产检频率如何?
28周前,每四周产检一次;
28-36周间,每2周产检一次;
36周后每周产检,直至分娩。
如有高危情况,遵医嘱进行产检。
8、产前筛查和诊断:
产前筛查和诊断是指采用医学方法在胎儿出生前预测其是否有先天性缺陷,为能否继续妊娠提供科学依据。目前进行产前筛查和诊断的疾病主要有:21三体综合征、18三体综合征和神经管畸形。这些疾病患儿出生后缺陷严重且无有效治疗手段,有条件的孕妇都应参加产前筛查和诊断。
1)母亲血清学筛查:低危人群的常规筛查一般在14-20周进行母亲血清学筛查,也可早中期联合筛查以提高检出率。
2)NIPT(无创产前诊断):取母亲静脉血进行胎儿基因检测,不增加流产风险。一般选择在12~26+6周进行,目前这一查方法主要是针对21三体综合征和13三体、18三体染色体疾病的诊断。双胎孕妇不行此检测。
3)孕前期NT筛查:孕11~13+6周进行。建议提早1周以上预约。
4)孕中期大排畸超声检查:一次全面的B超检查,可发现一些严重的胎儿畸形。
5)有创产前诊断:包括羊膜腔穿刺术、脐血穿刺术,通常在孕19~23周进行,有继发流产、感染等风险。适用于大于35岁或曾有过染色体异常患儿或夫妇一方为染色体平衡异位基因携带者或母血筛查高风险等高危产妇。
9、何时预约超声大排畸?
拟在我院进行后续产检和分娩的单胎妊娠孕妇,在孕20周至产科普通门诊就诊,原则上均给予预约产科三维系统排畸B超。
目前国际上各大指南,对于胎儿系统排畸超声,都常规推荐二维超声,三维/四维超声可能在某些胎儿体表畸形(如唇腭裂)的少数胎儿心脏畸形中提供更多的帮助。但胎儿结构异常的检出率主要取决于医生的水平,而不取决于是否采用了三维/四维技术。
国内某些医疗机构将三维/思维超声的先进性进行夸大宣传,甚至以非医学排畸用途的给胎儿拍照、拍视频来推广,在伦理上是不妥当的。
10、关于胎膜早破:
胎膜于临产前破裂称为胎膜早破,是妊娠期常见的并发症,通常表现为孕妇突感大量液体从阴道流出或感液体从两腿流下,常伴有宫缩,有时阴道少许流血,水中带红。特别注意,正常妊娠也可有阴道分泌物增多或内衣裤少许浸湿,尿失禁也较常见。必要时应由医生判断是否发生胎膜早破。
胎膜早破包括未足月胎膜早破和足月胎膜早破,两者均需立即入院。足月胎膜早破需尽早分娩,未足月胎膜早破并不意味着早产,可住院并酌情延长孕周。一旦怀疑胎膜早破,应立即平卧,并抬高臀部(可在臀下垫一个枕头或靠垫),尽量减少站立、行走,如有胎位异常者如臀位应绝对卧床,最好呼叫120送诊。
宫腔压力过高、生殖道感染、外力刺激都可能成为胎膜早破的病因或诱因。妊娠晚期应禁止性生活,避免负重及腹部受撞击,保持外阴清洁,合理饮食运动,积极控制血糖,以降低胎膜早破的发生。
11、怎样数胎动?
一般在妊娠16~20周时孕妇开始感觉到胎动,到妊娠28~34周胎动最频繁,以后逐渐减少。胎儿宫内缺氧时胎动减少或消失,故胎动减少应警惕胎儿宫内窘迫。但多数胎动减少是由于胎儿处于睡眠状态,为正常现象。胎儿的活动-睡眠周期约60分钟,但个体差异较大,故某一小时胎动不明显,并不一定是胎儿窘迫的征象。
自数胎动无统一方法。一种比较可靠又不过度增加孕妇负担的数胎动方法是:孕28周以后,每天分早、中、晚3次数胎动,每次1小时。以下情况需急诊就诊评估:1)12小时内无胎动。2)每小时胎动<3次。3)胎动次数较前减少一半以上。
12、判断胎儿宫内缺氧的常用辅助检查:
1)NST(无应激实验):俗称胎心监护。对于有高危因素或自觉胎动减少的孕妇,可通过NST观察胎心变异情况及加速/减速情况,辅助判断胎儿是否存在宫内缺氧。但对于正常产检孕妇,NST检测的假阳性率很高,仅单次可疑结果并不能明确诊断。
2)B超测羊水量:孕晚期羊水过少或羊水量进行性减少,应警惕胎儿宫内窘迫。但需要与胎儿畸形、胎膜早破相鉴别。B超下羊水量的表述,有羊水指数和羊水最大深度两种指标可选,应注意区别。
3)OCT试验:目前通常用静脉缓慢滴注催产素诱发宫缩,再行胎心监护,以判断胎儿对宫缩的耐受性,从而更准确地判断是否存在胎儿窘迫。
13、孕妇推荐体位:
孕早期体位无特别要求,孕中晚期,建议左侧卧位,但如无不适,右侧卧位也可。
因为怀孕后增大的子宫右旋,子宫后方偏右侧有下腔静脉,左侧卧位可最大程度避免压迫下腔静脉。如果平卧位,压迫大静脉,使下肢血回流不畅,瘀血,下肢水肿;由于回心血量减少影响胎儿生长发育;如果长时间仰卧,可引起低血压,起床后会头晕、恶心、出冷汗,一过性晕厥等等不良影响。
14、孕期体重管理:
体重指数(BMI)是指用体重公斤数除以身高米数的平方,是国际上常用的衡量人体胖瘦程度以及是否健康的一个标准。孕前体重指数在18.8-24.9之间为正常。
孕期体重增加包括两大部分,一是妊娠产物包括胎儿、羊水、胎盘,二是母体自身组织的增长,包括血液和细胞外液的增加,子宫和乳腺的发育增大以及母体为泌乳而储备的脂肪等物质。妊娠产物及增加的血浆容量及增大的乳腺及子宫为必要性体重增加,一般为6~7.5kg。
孕期体重过多过少增长的危害及处理:孕期体重增加过多易增加妊娠期糖尿病和巨大儿的发生风险,体重增加过少增加胎儿低出生体重、宫内发育迟缓及早产风险,因此,孕期因定期监测体重增加情况,根据情况调整膳食及运动,一般孕早期体重增加不超过2kg,孕中晚期建议每周监测体重增长情况,如体重增长过快,减少膳食摄入量及调整饮食结构,如体重增长缓慢甚至下降,建议在医生指导下调整饮食结构增加膳食摄入量。另外孕妇可在排除运动禁忌症后每天进行30分钟甚至更长时间的中等强度运动。
孕前体重超重或肥胖、偏瘦的孕妇整个孕期体重推荐增加值不同,2021年中国妇女妊娠期体重监测与评价(中国营养学会团体标准T/CNSS 009-2021)推荐:
15、关于孕期运动:
孕期运动的好处:
1)促进血液循环,增加肌肉的力量和机体的能量,增强腹肌、腰背肌、盆底肌的张力,改善盆腔充血状况,缓解腰痛,防止关节损伤,减轻水肿,促进新陈代谢。
2)促进胃肠蠕动,减少便秘,维持良好的食欲。
3)控制孕期体重的合理增长。保持正常的体型,有利于产后恢复。
4)提高胰岛素敏感性,减轻胰岛素抵抗,改善空腹血糖水平。
5)锻炼心肺功能,提高对分娩过程的耐受性,有利于顺利分娩。
6)缓解压力,减轻焦虑放松心情,增加自信,促进睡眠,减少产前产后忧郁症的发生。
7)减少某些并发症的发生如妊娠期高血压、糖尿病等。
孕期运动的时间及运动量的选择:
开始运动的最佳时机是从孕中期开始,既往无运动习惯的孕妇可以从每天5~10分钟或每周3次每次15分钟开始,逐渐增加至中等强度。既往有运动习惯的孕妇,可以从原来的运动量开始,根据自身情况进行调整。运动开始的时间,宜在餐后进行,应从吃第一口饭算起的饭后一小时开始运动。
如何选择适合的运动:
选择主要由机体中大肌肉群参加的持续运动:如步行、孕妇体操、游泳、瑜伽等;
需谨慎孕期运动的情况:
各种心肺功能不全的心脏病和肺部疾病,宫颈机能不全,有早产风险的多胎妊娠,妊娠中晚期阴道流血,前置胎盘,先兆早产,胎膜早破等各种内科、产科合并症及并发症者,应听从医生的建议进行合理的运动,但不代表绝对不能运动,过度休息和缺乏运动往往弊大于利。
16、关于孕期营养:
孕期营养的重要性:
DOHaD概念,即“健康与疾病的发育起源”,是一个近年来国内外专家通过大量流行病学研究后提出的关于人类疾病起源的新的医学概念。DOHaD理论认为,除了成人期的生活方式和基因遗传之外,生命早期的环境因素包括营养也会影响某些成人非传染性疾病的发生风险。2006年WHO营养执行委员会提出“从妊娠到出生后2岁是通过营养干预预防成年慢性病的机遇窗口期”,即“生命早期1000天”,因此,慢性病的预防需提前到生命的开始。孕期除了保证充分的必需营养物质外,也应控制膳食总热量,避免过多的碳水化合物和饱和脂肪酸的摄入,以避免孕妇增重过快及胎儿过度生长从而增加难产、早产、胎儿窘迫、新生儿黄疸等疾病的发生。
妊娠期的合理营养及配备原则:
平衡是首要原则,保证膳食多样化,避免不健康的食物,合理烹调,少量多餐。

妊娠早期(孕1~12周)是胚胎形成阶段,胎儿生长较慢,能量需要与孕前无太大区别,但是需保证充分的维生素及矿物质的供给,建议饮食清淡、少量多餐、保证足够的碳水化合物摄入,蛋白质摄入每日约50g,戒烟酒。目前已知叶酸缺乏可导致胎儿神经管畸形。我国的孕期保健指南建议从孕前3个月开始补充,补充量为0.4~0.8 mg/d,单纯的叶酸补充持续至孕3个月,有条件者可继续服用含叶酸的复合维生素。
妊娠中晚期胎儿及母体的营养需求均增加,饮食需注意:
1) 摄入足够的能量,适当身体活动,维持体重合理增加。
2) 保证优质蛋白质的摄入,在原生理需要量基础上孕中期要求每天增加15g(共75g)蛋白质。以鱼、禽、蛋、瘦肉及奶类、豆类来源为主。
3) 保证摄入充足的微量元素(钙、铁、碘)及维生素,孕中期开始孕妇血容量迅速增加及红细胞增加相对较慢,孕妇可能出现缺铁性贫血,且胎儿需储备出生后6个月的用铁量,建议孕中期开始增加铁的摄入,含铁丰富的食物包括动物血、肝脏、瘦肉等,必要时在医生指导下适当补充铁剂,铁剂与富含维生素C的食物同食能促进铁的吸收,另外植物性食物中所含的铁主要为非血红素铁,吸收效果较差。适当增加杂粮、牛奶、新鲜蔬菜水果及动物肝脏、海带、紫菜等海产品的摄入。孕中晚期钙需要量增加,必要时可每日口服钙剂300~600mg。
4) 补充长链多不饱和脂肪酸,孕20周起胎儿大脑发育增快,脑细胞分裂速度加快、且胎儿视网膜开始发育,摄入充足的DHA可促进脑细胞的增长和视网膜的发育。水产品(鱼、海藻)的DHA含量较丰富,建议每周食用2~3次,每次约100~150g,亚麻油、菜子油、山茶油等含有丰富的亚麻酸,在体内可以转化为DHA。
5) 戒烟酒、少吃刺激性食物。
2022-11-21 更新

浙公网安备 33010202000574号
版权所有:浙江大学医学院附属妇产科医院 浙ICP备05080900号-1
Copyright © 2016 Women's Hospital School Of Medicine Zhejiang University